根據國家發展委員會數據顯示,台灣社會推估將於2025年邁入超高齡社會,老年人口占總人口比率將持續攀升,預估於2039年突破30%,亦即每2位青壯年就必須照護1位老年人。其中,骨質疏鬆症(後稱骨鬆)的高盛行率更是全民健康的隱憂。依據2019年健保資料庫統計,50歲以上病人族群中,每3人便有1人是骨鬆患者,骨鬆更可能導致髖部與脊椎骨折,衍生長期失能、臥床等長期照護隱憂,而台灣更是亞洲區髖骨骨折發生率第一的國家,使得個人與家庭照護負擔廣為增加。
五年內骨鬆骨折案例估增2萬例 積極治療可省7.7億元
醫界近年來也持續呼籲政府提升骨鬆治療照護,提倡應積極落實高齡者定期骨密度檢測與接續治療。國立臺灣大學臨床藥學研究所所長蕭斐元教授針對未來20年間70歲以上停經後,婦女發生骨折的事件數和直接照護費用進行藥物經濟模型之研究,研究結果指出,未來五年間,70歲以上停經後婦女人口預計將從2022年的144萬人增加至2027年的191萬人,且骨鬆骨折的案例將自2022年的7萬例增加至2027年的9萬例,整體預算成本花費也將從2022年新台幣103億增加到2027年新台幣137億,突顯骨鬆骨折案件數的大量增加,也呈現骨鬆性骨折將導致個人乃至於國家支出的大量醫療負擔。
蕭斐元教授亦指出,透過骨鬆診斷常使用的雙能量X光吸收儀(DXA檢測)並搭配積極治療,將減少骨鬆骨折發生與直接醫療成本花費。根據本次研究模組顯示,當骨鬆篩檢率增加50%與治療率增加44%,則於2027年將減省整體醫療費用達新台幣7.7億,隨時間拉長節省的費用將更顯著;對於病患臨床結果、照護者的經濟與勞力成本,乃至於整個醫療體系都是正向的發展。
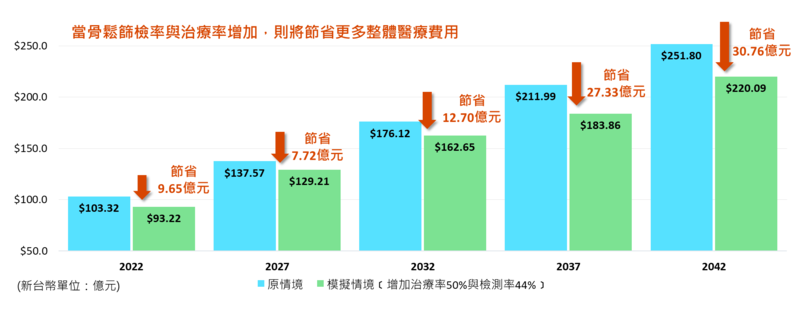
▲國立臺灣大學臨床藥學研究所所長蕭斐元教授,針對未來20年間70歲以上停經後婦女發生骨折的事件數和直接照護費用進行藥物經濟模型之研究,研究結果指出,未來五年間,70歲以上停經後婦女人口預計將從2022年的144萬人增加至2027年的191萬人,且骨鬆骨折的案例5年後將來到9萬例,整體預算成本花費也將從新台幣103億增加到新台幣137億。
然而,依據目前健保給付規範,骨鬆需在骨密度T值小於-2.5且已發生骨鬆骨折等情況下才有相對應的健保治療藥品,也使得優化現行篩檢與治療政策成為提高臨床骨鬆治療結果和減輕經濟負擔的重要解方。
骨鬆預防勝於治療 呼籲政府及全民關注重要性
中華民國骨質疏鬆症學會第十三屆黃兆山理事長此次受團隊邀請作為此研究計畫的臨床諮詢專家,在過程中對於目前骨鬆現況感到憂心,呼籲政府在考量骨鬆治療時應防範於未然,走在民眾前端,若民眾意識到骨鬆其實也是種病症,同時政府健保補助跟上支持,更能促動病人篩檢意願,達到有效降低風險族群骨折狀況發生,也進而能改善因失能所導致的長照人力短缺、經費壓力等惡性循環。
綜合上述學者專家的建議,今(2023)年年底伴隨骨鬆醫學會年會與世界骨鬆日等活動,期盼能藉由論壇與活動喚醒政府及全民關注骨鬆治療的重要性,並能提早在未來健康政策中提高骨密度檢測與骨鬆藥物治療比率,從政府端挹注對於高齡者權益、骨鬆議題的全力支持,落實全民健康「骨鬆早篩檢,骨折不出現」的美好健康願景。
(常春月刊/編輯部整理、文章授權提供/健康醫療網、圖片來源:Dreamstime/典匠影像)
延伸閱讀:
。別誤會!!膝蓋痛不一定是骨質疏鬆,找對病因才能對症治療
。床墊直接鋪地睡小心害「1關節」受損! 醫示警:膝蓋軟軟、卡卡的注意了